01机械通气概念
机械通气为重症呼吸衰竭患者临床支持治疗的手段之一。它是通过机械装置,代替、控制或辅助患者的自主呼吸运动。
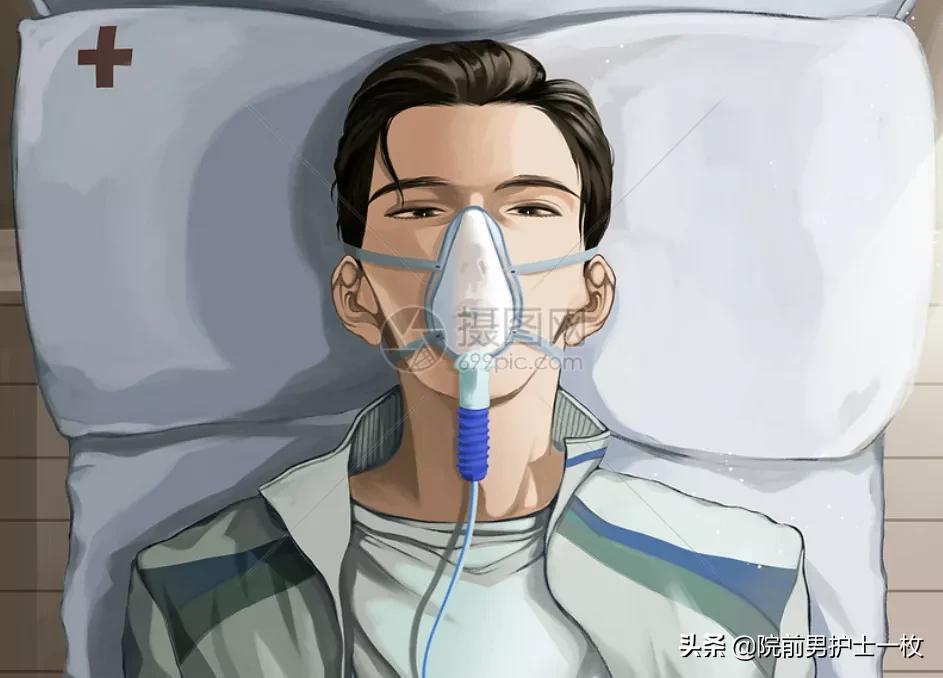
02机械通气的分类
机械通气按照是否创伤分为:有创机械通气和无创正压通气。
03无创正压通气(NIPPV)
无创正压通气(NIPPV)是指不需要侵入性或有创性的 气管插管或气管切开,只是通过鼻罩、口鼻罩、全面 罩或头罩等方式将患者与呼吸机相连接进行正压 辅助通气的技术。
04两种通气模式的工作原理区别
05机械通气的基本过程
机械通气的过程包括:吸气触发、吸气、吸气呼吸转换、呼气四个基本过程。
06机械通气吸气触发有几种方式
吸气触发指的是关闭呼气阀、打开吸气阀,完成呼气向吸气的转化,方式有:自主触发、时间触发、人工触发。
07如何理解吸气触发中的自主触发
患者的吸气努力被呼吸机感知后,呼吸机送气,这称为自主触发。呼吸机可通过管路中的压力变化或流速变化来明确患者的吸气努力情况。触发所需的流速或压力变化的大小称为触发灵敏度。灵敏度越高,触发压力或流量越小。压力触发一般为1-2cmH20,流量触发一般为0.5-2L/min。
08如何理解吸气的时间触发
当患者没有自主呼吸或自主呼吸无法触发送气的时候,呼吸机会依照时间变化,自行送气,这种触发为时间触发。
09机械通气吸气向呼气转化的方式
吸气向呼气转化有以下方式:时间切换(吸气达到一定时间后自行切换为呼气)、流速切换(气道内流速下降到一定程度后切换为呼气,一般25%)、容量切换(达到预定潮气量后开始切换为呼气)、压力切换(已很少使用)。
10有创机械通气的目的
1.纠正急性呼吸性酸中毒:通过改善肺泡通气使PaCO2和pH得以改善。通常应使PaCO2和pH维持在正常水平。
2.纠正低氧血症:通过改善肺泡通气、提高吸入氧浓度、增加肺容积和减少呼吸功耗等手段以纠正低氧血症。机械通气改善氧合的基本目标是PaO2>60mmHg或SaO2>90%。
3.降低呼吸功耗,缓解呼吸肌疲劳:由于气道阻力增加、呼吸系统顺应性降低和内源性呼气末正压(PEEPi)的出现,呼吸功耗显著增加,严重者出现呼吸肌疲劳。对这类患者适时地使用机械通气可以减少呼吸肌做功,达到缓解呼吸肌疲劳的目的。
4.防止肺不张:对于可能出现肺膨胀不全的患者(如术后胸腹活动受限、神经肌肉疾病等),机械通气可通过增加肺容积而预防和治疗肺不张。
5.为安全使用镇静和肌松剂提供通气保障:对于需要抑制或完全消除自主呼吸的患者,如接受手术或某些特殊操作者,呼吸机可为使用镇静和肌松剂提供通气保障。
6.稳定胸壁:在某些情况下(如肺叶切除、连枷胸等),由于胸壁完整性受到破坏,通气功能严重受损,此时机械通气可通过机械性的扩张使胸壁稳定,以保证充分的通气。
11有创机械通气应运指征
1、经积极治疗后病情仍继续恶化;
2、意识障碍;
3、呼吸形式严重异常,如呼吸频率>35~40次/分或<6~8次/分,呼吸节律异常,自主呼吸微弱或消失;
4、血气分析提示严重通气和/或氧合障碍:PaO2<50mmHg,尤其是充分氧疗后仍<50mmHg;PaCO2进行性升高,pH动态下降。
12有创机械通气的适应症
1、急慢性呼吸衰竭
2、肺部疾病
3、重症肺水肿
4、呼吸中枢控制失调
5、神经肌肉疾患
6、骨骼肌肉疾病
7、围手术期
应用呼吸机进行气溶胶治疗
13哪些疾病使用机械通气的禁忌症
1、如气胸及纵隔气肿未行引流
2、肺大疱和肺囊肿
3、低血容量性休克未补充血容量
4、严重肺出血及大咯血
5、气管-食管瘘等
注意:如果在出现致命性通气和氧合障碍时,应积极处理原发病(如尽快行胸腔闭式引流,积极补充血容量等),同时不失时机地应用机械通气。
14气胸和纵膈气肿不能使用机械通气的理由
原则上有气胸病人只要自主呼吸能维护基本通气,临床症状不很严重,则不进行机械通气,如果必须进行机械通气,在机械通气前必须行闭式引流尤其是张力性气胸、纵隔气肿,否则机械通气会加重气胸,造成适得其反的结果。
15肺大疱和肺囊肿不能使用机械通气的理由
由于机械通气为正压通气易造成肺大泡破裂引起气胸,纵隔气肿等并发症。
16低血容量性休克未补充血容量不能使用机械通气的理由
原则上低血压休克未纠正前应列为禁忌,机械通气使胸腔内压升高,导致静脉回流减少,心脏前负荷降低,其综合效应是心排出量降低,血压降低。血管容量相对不足或对前负荷较依赖的患者尤为突出。当必须进行机械通气时,应采取低压通气及应用升压药维持血压。
17大咯血及肺出血不能使用机械通气的理由
大咯血或误吸引起窒息原则不宜立即进行机械通气,因为机械通气会将血块或误吸物质压入小气道引起阻塞性肺不张,应先吸出血液或误吸物后再进行机械通气。对于有持续出血应采取头低位通气,防止血液流入小气道。
18无创正压通气的基本条件
基本条件:较好的意识状态、咳痰能力、自主呼吸能力、血流动力学稳定和良好的配合NPPV的能力。
19无创正压通气适应症
1、COPD的呼衰
2、重症哮喘
3、睡眠呼吸暂停综合症
4、急性肺水肿、ARDS
5、麻醉、术后的通气支持
6、拔管后的呼吸支持
7、神经肌肉疾患引起的呼衰
8、脊柱畸形等限制性通气障碍
20无创正压通气的禁忌症
1、意识障碍
2、呼吸微弱或停止
3、无力排痰
4、严重的脏器功能不全(上消化道大出血、血流动力学不稳定等)
5、未经引流的气胸或纵隔气肿
6、严重腹胀
7、上气道或颌面部损伤/术后/畸形
21呼吸频率的设置
呼吸频率一般为12-20次/分,分钟通气量达7-10L/min。
呼吸频率过快,可能会呼吸性碱中毒、内源性PEEP、气压伤等。
呼吸频率过低,则会出现低通气,低氧血症、增加呼吸功。
22吸呼比的设置
要综合患者基本情况。吸气时间增加有助于气体分布,改善氧合,但可导致人机不同步,通常的吸气时间0.8-1.2s即可。吸呼比一般为1:1.5-2。
有阻塞性通气功能障碍,可选择1:2-2.5
有限制性通气功能障碍,多选择1:1-1.5
必要时,可应用反比通气1-2:1
23PEEP设置
呼气末正压在呼吸机上显示为PEEP(positive end expiratory pressure)。是指呼气末气道内保持高于大气压的水平,能防止肺泡塌陷,促进氧合。一般的设定值为5 -10cmH2O。
24吸入氧浓度设置
氧浓度在呼吸机上显示为O2(Conc),是指呼吸机输出的气体中氧气的百分比。氧浓度要确保患者SpO2 >96%,并且要大于21%(空气中的氧浓度)。
如果患者处于明显低氧血症,起始吸氧浓度可大于60%,甚至100%,PaO2应>60mmHg。长时间吸氧逐渐至<50%。
25吸气流速如何设置
吸气流速越大,气道峰压越高,潮气量越大,吸气时间越短。
定容型控制呼吸时,一般设定在30-60L/min。
高流速,减少吸气功,减少内源性PEEP,但是增加吸气峰压。
低流速,减少吸气峰压,减少气压伤,但同时会导致减少呼吸时间,造成残存气体增加。
26潮气量如何设置
要综合患者基本情况,通常按照5-12ml/kg设置,要避免平台压超过30-35cmH20。哮喘、COPD可实施小潮气量策略,为6-8ml/kg。
VT过低,会出现肺不张,低氧血症,低通气。
VT过高,会出现气压伤,呼吸性碱中毒减少心输出量。
27报警如何设置
每分钟通气量的上下限设置在每分钟通气量的上下20%-30%
气道压的报警上限为气道峰压之上5-10cmH2O左右
呼吸频率的上下限:控制通气是为设定值的上下5次/min
28呼吸末屏气时间设置
压力支持水平一般设置在10-20cmH2O,根据具体情况,逐渐调整压力水平,降至5-6cmH2O,可以考虑停用压力支持。
压力水平一般呼吸机会有峰压、平台压、PEPP,他们分别由了患者的气道阻力和肺的顺应性决定的。
29压力支持(PS)
一般不超过呼吸周期的20%,一般为0-0.6s,不超过1s。
可以改善气体在肺内的分布,弥散,减少无效腔通气,改善氧合。
屏气时间过长,增加平均气道压,加重心脏负担。
30触发灵敏度
压力触发-1~2cmH2O
流速触发1-4L/min
吸气触发的意思就是呼吸机要感知病人吸气,病人吸气时呼吸机开始送气。
呼气触发的意思就是呼吸机感知病人呼气就不再送气。
31每分通气量
每分通气量在呼吸机上显示为Minute Volume(MV),是指呼吸机每分钟向患者输送的气体量。MV=RR×TV。
32呼吸末暂停的意义
在吸气末暂停通气,可使得气体更充分地在肺内分布,减少无效腔通气,增加气道压,减少回心血量。一般这种暂停为整个呼吸周期的5%-10%,不超过15%,可直接设置为0.1-0.4s。
33何为呼吸机
呼吸机是一种能替代、控制或改变人的正常生理呼吸、增加肺通气量、改善呼吸功能、减轻呼吸功消耗、节约心脏储备能力的电子机械装置。
34呼吸机必备的四个功能
呼吸机必须具备四个基本功能,即向肺充气、吸气向呼气转换,排出肺泡气以及呼气向吸气转换,依次循环往复。因此必须有:
1、能提供输送气体的动力,代替人体呼吸肌的工作;
2、能产生一定的呼吸节律,包括呼吸频率和吸呼比,以代替人体呼吸中枢神经支配呼吸节律的功能;
3、能提供合适的潮气量(VT)或分钟通气量(MV),以满足呼吸代谢的需要;
4、供给的气体最好经过加温和湿化,代替人体鼻腔功能,并能供给高于大气中所含的氧气量,以提高吸入氧气浓度,改善氧合,纠正低氧血症。
35呼吸机的分类
1、按照与患者的连接方式分为:有创呼吸机和无创呼吸机;
2、按照呼吸机按用途分为:急救呼吸机、呼吸治疗通气机、麻醉呼吸机、小儿呼吸机、高频呼吸机;
3、按照呼吸机按驱动方式分为:气动气控呼吸机、电动电控呼吸机、气动电控呼吸机;
4、按照呼吸机按通气模式分为:定时通气呼吸机(时间切换)、定容通气呼吸机(容量切换)、定压通气呼吸机(压力切换)、定流通气呼吸机(流速切换);
5、按照呼吸机按压力和流量发生器分为:恒压发生器呼吸机、非恒压发生器呼吸机、恒流发生器呼吸机、非恒流发生器呼吸机。
36通气模式
通常呼吸机的品牌不同,则其模式亦是不同的,通常其可分为控制及混合、支持、自主呼吸这4类。
37控制模式
通常控制模式下,呼吸机具备预设频率,其潮气量/气道压力以及呼气末正压等参数均已预先设置好,患者分钟通气量均经机器实现控制供给。
38机械通气模式中英文对照
(1)CMV:持续控制通气,continuous mandatory ventilation
(2)IPPV:间隙正压通气,intermittent positive preassure ventilation(3)A/CV:辅助/控制通气,assist-control ventilation(4)PC:压力控制,preassure control(5)VC:容量控制,volume control(6)IMV:间隙指令通气,intermittent mandatory ventilation(7)SIMV:同步间隙指令通气,synchronized intermittent mandatory ventilation(8)PSV:压力支持通气,preassure support ventilation(9)VSV:容量支持通气,volume support ventilation(10)MMV:指令每分通气,mandatory minute ventilation(11)PRVC:压力调节容量控制,preassure regulated volume control(12)PAV:成比例辅助通气,proportional assist ventilation(13)APRV:气道压力释放通气,airway preassure release ventilation(14)VAPSV:容量保障压力支持通气,volume assured preassure support ventilation(15)PA:压力扩增,preassure augmentation(16)ASV:适应性支持通气,adaptive support ventilation(17)APV:适应性压力通气,adaptive preassure ventilation(18)BiPAP:双水平或双相气道正压,bilevel or biphasic positive airway preassure(19)PEEP:呼气末正压,positive end-expiratory preassure(20)CPAP:持续气道正压,continuous positive airway preassure
39常用机械通气模式
在临床工作中,绝大多数呼吸机都同时具备最常用的5种模式,即容量控制模式(CMV)、压力控制模式(PCV)、容量控制 SIMV 模式、压力控制 SIMV 模式、自主通气模式(CPAP PSV、SPONT、自主呼吸、PS/CPAP)。
40呼吸机与机体连接方式
1、面罩:
无创正压通气,患者容易接受,适用于神志清楚的患者,如:COPD患者可短期内使用,使用时间视病情而定。
2、气管插管
适用于昏迷或半昏迷的重症患者,插管保留时间一般不宜超过5天,特殊情况下可延长至7天,超过7天,必须行气管切开。
3、气管切开
适用于须长期做机械通气的患者。
41常用通气模式—CMV
1、概念:潮气量、呼吸频率、吸呼比和吸气流速完全由呼吸机来控制。
2、特点:能保证潮气量和分钟通气量的供给,完全替代自主呼吸,有利于呼吸肌休息,但不利于呼吸肌锻炼。
此外,由于所有的参数都是人为设置,所以很容易发生人机对抗,如吸气和呼气触发不协调,吸气流速不匹配,通气不足或通气过度等。此外,也会导致呼吸功的增加、不确定的气道压力。
3、应用:中枢或外周驱动能力很差者。对心肺功能贮备较差者,可提供最大呼吸支持,以减少氧耗量。
如:躁动不安的ARDS患者、休克、急性肺水肿患者。
42常用通气模式—PCV
1、概念:预设压力控制水平和吸气时间。吸气开始后,呼吸机提供的气流很快使气道压达到预置水平,之后送气速度减慢以维持预置压力到吸气结束,之后转向呼气。
2、特点:吸气流速(减速波)特点使峰压较低,有可能降低气压伤的发生率,能改善气体分布和通气血流比值,有利于气体交换。
3、应用:运用容量控制通气而气道压较高的患者。对于终末期ARDS患者,运用PCV模式不但可以限制较高的气道压,而且有利改善其换气。
43常用通气模式—容量控制SIMV
1、概念:SIMV与CMV不同之处在于:前者的控制通气是“间歇”给,每一次“间歇”之外是自主呼吸,而后者每一次通气都是控制通气。
2、特点:支持水平可调范围大(0-100%),能保证一定的通气量,同时在一定程度上允许自主呼吸参与,防止呼吸肌萎缩,对心血管系统影响较小,防止呼吸肌萎缩,对心血管系统影响较小。发生过度通气的可能型较CMV小。
3、应用:具有一定自主呼吸能力者,逐渐下调呼吸频率,向撤机过渡,若自主呼吸频率过快,采用此种方式可降低自主呼吸频率和呼吸功耗。
44常用通气模式—压力控制SIMV
1、概念:呼吸机预设压力水平,在控制通气之外患者可以发生自主呼吸。
2、特点:同样在一定程度上允许自主呼吸参与,对心血管系统影响较小。机器按照设定的压力水平控制压力送气,吸气时间固定。
3、应用:具有一定自主呼吸能力者,逐渐下调呼吸频率,撤机过渡。
45常用通气模式—自助通气模式
自主通气模式(CPAP PSV、SPONT、自主呼吸、PS/CPAP)。
1、概念:气道压在吸气相和呼气相都保持相同水平的正压即为CPAP。
2、特点:主要调节参数:吸气压和呼气压。当患者吸气使气道压低于CPAP水平时,呼吸机通过持续气流或按需气流供气,使气道压维持在CPAP水平;当呼气使气道压高于CPAP时,呼气阀打开释放气体,仍使气道维持在CPAP水平。因此,CPAP实际上一种自主呼吸模式。
3、应用:有自主呼吸者。
46其他机械通气模式
1、辅助/控制模式(A/C)
容量控制模式,是成人常用的通气模式,可以保证通气量;压力控制通气(PCV)小儿常用,压力恒定,不易发生肺的气压伤。
2、同步间歇指令通气(SIMV)
优点是保证通气量,又有利于锻炼呼吸肌,比较常用,常作为撤机前的过度措施。
3、压力支持通气(PSV)
是病人自主呼吸触发呼吸机后,呼吸机给予病人一定的压力支持,达到提高通气量的目的,属呼吸机辅助的自主通气模式,同步性好,看与SIMV配合使用。
4、持续气道正压通气(CPAP)
是患者在自主呼吸的基础上,呼吸机在吸呼两相均给予一定压力,使肺泡张开,适用于肺顺应性下降及肺不张,阻塞性睡眠呼吸暂停综合征等。
5.呼气末正压通气(PEEP)
在呼气时仍保持气道内正压,处于预定的正压水平,一般主张终末正压为5—10cmH2O。因为正常人在呼气末由于声门关闭,也维持一定的正压,称为生理性PEEP,一般在1-3厘米水柱之间,主要是为了维持功能残气量及防止肺泡萎陷。
6、双水平气道正压通气(BIPAP)
指自主呼吸时,交替给予两种不同水平的气道正压,高压力水平( Phigh)和低压力水平(Plow)之间定时切换,且其高压时间、低压时间、高压水平、低压水平各自独立可调,利用从Phigh切换至 Plow时功能残气量(FRC)的减少,增加呼出气量,改善肺泡通气。
参数设置:高压水平(Phigh)、低压水平(Plow)即PEEP、高压时间(Tinsp)、呼吸频率、触发敏感度。
47报警处理-气道压力过高
(1)呼吸机:工作异常(吸气阀及/或呼气阀故障、压力传感器损坏等)。
(2)人工气道:管腔狭窄、扭曲、打折、分泌物阻塞、人工气道脱出、插管过深等;回路。扭曲、打折、受压、冷凝水积聚。
(3)患者:咳嗽、支气管痉挛、气道分泌物、肺顺应性降低、气胸、胸腔积液、胸壁顺应性降低、人机对抗等。(4)设置:设置不当,如高压报警上限设置过低。
48报警处理-分钟呼气量过低
(1)呼吸机:回路或气囊漏气;流量传感器损坏等。
(2)患者:如多次吸气压力过高报警引起(如重症哮喘患者容控时因气道痉挛严重,气道峰压达70~80cmH2O,气体不易吹进去);患者病情加重,自主呼吸减弱,触发灵敏度过低而不触发呼吸机;痰液阻塞。
(3)设置:每分钟呼出气量低限报警的限定设置过高;呼吸机模式及参数设置不当。
49报警处理-分钟呼气量过高
(1)呼吸机:流量传感器进水阻塞,呼吸机管路内积水。
(2)患者:如ARDS或其他原因(缺氧、通气不足、气管内吸引后、体温升高、疼痛刺激、烦躁不安)致呼吸频率增快。
(3)设置:潮气量或呼吸频率设置过高,每分钟呼出气量高限报警阈值设置过低。
50报警处理-窒息
(1)患者无自主呼吸或自主呼吸频率太低;
(2)呼吸管道及连接处脱开或漏气;
(3)机器故障,流量传感器检测功能不良或损坏,定时板等机械故障;
(4)不恰当的触发灵敏度(或内源性 PEEP 的发生可能使患者不能触发,导致无效触发用力);设置的窒息报警参数不恰当;流量传感器安装位置不合适;分钟通气量设置太低等。
51撤机的条件
1、导致机械通气的因素去除
2、氧合良好:氧合指数>150-200,PEEP≤5-8cmH20;吸入氧浓度≤0.4-0.5;ph≥7.25;COPD患者ph>7.3,氧分压>50mmHg,吸入氧浓度<0.35;
3、血流动力学稳定:没有心肌缺血的动态变化,没有显著的低血压(不需要血管活性药物或小剂量多巴胺、多巴酚丁胺,<5-10ug/kg.min)
4、有自主呼吸能力
52撤机的时间
一日内停机总时间超过开机总时间,或一次停机持续2-3小时而无呼吸困难、通气不足或通气过度表现,且血气分析正常。
53机械通气(气管插管)的并发症
1.导管易位:导管进入支气管(尤其右侧),造成肺不张及气胸。插管后应立即听诊双肺,必要时胸片确定导管位置。
2.气道损伤:插管造成声门和声带损伤,气道松弛;气囊压过高,气管黏膜溃疡出血。操作轻柔、准确;使用低压高容量气囊,气囊压低于25cmH2O。
3.人工气道梗阻:导管扭曲,气囊疝出嵌顿于导管开口,痰栓或异物阻塞管道,管道塌陷,管道远端开口嵌顿于隆突、气管侧壁或支气管。加强护理,及时更换管道。一旦发生气道梗阻,应调整人工气道位置,抽出气囊内气体,试验性插入吸痰管。如气道梗阻仍不缓解,则应立即拔除气管插管或气管切开管,然后重新建立人工气道。
4. 气道出血:气道出血的常见原因包括气道抽吸,气道腐蚀等,一旦发生,应针对原因及时处理。
54机械通气(气管切开)的并发症
早期并发症(气管切开24h内):
①出血,尤其凝血功能障碍者,出血部位可能来自切口和气管壁,气管切开部位过低,如损伤无名动脉则可引起致命性大出血。切口的动脉性出血需打开切口行手术止血;非动脉性出血可通过油纱条等压迫止血,一般24h内可改善。
②气胸,是胸腔顶部胸膜受损的表现。胸膜腔顶部胸膜位置较高者易出现,多见于儿童、肺气肿、COPD患者。
③空气栓塞,少见,与气管切开时损伤胸膜静脉有关。由于胸膜静脉血管压力低于大气压,损伤时空气可被吸入血管,导致空气栓塞。对患者采用平卧位实施气管切开将有助于防止空气栓塞。
④皮下气肿和纵隔气肿,较常见,颈部皮下气肿与气体进入颈部筋膜下疏松结缔组织有关,由于颈部筋膜向纵隔延伸,气体也可进入纵隔。本身并不会危及生命,但有可能伴发张力性气胸,需密切观察。
后期并发症(24~48h):发生率高达40%。
①切口感染,感染切口的细菌可能是肺部感染的来源,应加强局部护理。
②气管切开后期出血,主要与感染组织腐蚀切口周围血管有关,当切口
偏低或无名动脉位置较高时,感染组织腐蚀及管道摩擦易导致无名动脉破裂出血,为致死性并发症。
③气道梗阻,气管切开管被黏稠分泌物附着或形成结痂,气囊偏心疝入管道远端,气管切开管远端开口顶住气管壁,肉芽组织增生等原因均可导致气道梗阻,一旦发生,可能危及生命。
④吞咽困难,与气囊压迫食道或管道对软组织牵拉影响吞咽反射有关,气囊放气后或拔除气管切开管后可缓解。
⑤气管食管瘘,主要与气囊压迫及低血压引起局部低灌注有关。
⑥气管软化,见于气管壁长期压迫、气管软骨退行性变、软骨萎缩而失去弹性。
55无创机械通气模式
常用无创呼吸机通气模式分为两种,一种是单水平正压通气(CPAP),一种是是双水平正压通气(BiPAP)。
1、CPAP:持续气道正压通气,此时的患者可以进行自主呼吸。呼吸机在患者的吸气相和呼气相提供相等的压力,目的在于帮助患者打开气道。CPAP模式主要适用于阻塞性睡眠呼吸暂停综合征的患者。
双水平正压通气(BiPAP)有以下几种模式:
2、S模式:自主呼吸模式,患者通过自主呼吸来触发呼吸机工作。患者在吸气时提供一个吸气压力IPAP,呼气时提供一个呼吸压力EPAP,呼吸机与患者的呼吸频率保持同步。S模式适用于有自主呼吸能力的患者。
3、T模式:时间控制模式,呼吸机按照预设的频率工作,不与患者进行同步呼吸。也就是说,在T模式下,患者的呼吸由机器来带动,即患者在呼吸机的帮助下进行“被动呼吸”。T模式适用于没有自主呼吸能力的患者。
4、S-T模式:自主呼吸与时间控制自动切换模式。当患者的自主呼吸频率大于呼吸机预设频率时,机器处于S模式,呼吸机与患者的呼吸频率保持同步;当患者自主呼吸的频率小于呼吸机预设频率时,机器处于T模式,呼吸机按照预设好的频率工作。
4、VGPS模式:平均压力支持容量保障,工作原理与S/T模式基本相同。此模式下的治疗压力根据设定的目标潮气量自动调节:当实际潮气量低于目标潮气量时,吸气压力自动上升;当达到目标潮气量或达到最大的吸气压力时停止升压。